
ستون فقرات یا ستون مهره ها یا اسپاین (Spine) عضو اساسی و مهم اسکلت بدن است که از سر تا لگن امتداد دارد در واقع بدن با وجود ستون فقرات است که میتواند هم حرکت داشته باشد و هم در هنگام ایستادن به حالت صاف قرار گیرد همچنین ساختار مهمی به نام نخاع را حمایت میکند.آناتومی ستون فقرات از 24 مهره تشکیل شده است، که هر مهره یک استخوان است.
این 24 مهره از ستون فقرات مهرههای متحرک هستند.مهره ها توسط ماهیچه ها و رباط ها به یک دیگر وصل شده اند، ترکیب این رباط ها و مهره هارا ستون فقرات مینامند. وقتی از قسمت پهلو به ستون فقرات نگاه میکنیم یک منحنی S شکل میبینیم، که این حالت S مانند به پخش وزن در بدن کمک کرده و مانع از افتادن وزن بدن بر یک قسمت و آسیب به یک ناحیه میشود، همچنین منحنی “S” به ستون فقرات کمک میکند تا در برابر انواع استرس مقاومت کند. علت شباهت ستون فقرات به حرف S این است که، ستون فقرات گردنی کمی به سمت داخل، قفسه سینه به سمت خارج و کمر منحنی به سمت داخل خم میشود. در این حالت تمامی قسمتها برای عملکرد صحیح به قدرت قسمت دیگر نیازمند هستند. پس ستون فقرات از چهار قسمت قوسی شکل تهیه شده است که عبارت اند از:
قوس بالایی که در زیر سر قرار گرفته است، قوس گردنی یا سرویکال Cervical بوده و تحدب آن به سمت جلو است، این قوس از ۷ مهره تشکیل شده است. این مهره ها را از بالا به پایین و از یک تا هفت بصورت C1-C7 نامگذاری میکنند.
قوس وسطی را قسمت سینه ای یا توراسیک Thoracic میگویند که تحدب به سمت عقب دارد و از ۱۲ مهره تشکیل شده است. قفسه سینه یا قفسه صدری در اطراف این ۱۲ مهره تشکیل شده است. مهره های سینه ای را از بالا به پایین و از یک تا دوازده بصورت T1-T12 نامگذاری میکنند.
قوس پایینی همان قسمت کمری یا لومبار Lumbar است که به سمت جلو تحدب دارد و از ۵ مهره تشکیل شده است. این ناحیه وزن تنه را تحمل کرده و کمردرد بیشتر در این محل احساس میشود. مهره های کمری را از بالا به پایین و از یک تا پنج بصورت L1-L5 نامگذاری میکنند.
قسمت خاجی یا ساکروم Sacrum که از به هم چسبیدن چند مهره کوچک درست شده است. استخوان خاجی یا ساکروم ۵ مهره به هم چسبیده است. این استخوان جزیی از حلقه لگن است پس ستون مهره از طریق مهره های خاجی یا ساکروم به لگن متصل میشود.
مهره های ستون فقرات نسبت به هم حرکت میکنند واین حرکت در محل دیسک بین مهره ای و مفاصل بین زوائد مهره ای ایجاد میشود. بدین ترتیب ستون مهره ای میتواند به سمت جلو و عقب و طرفین انحنا پیدا کند.
ایجاد مشکل برای هر کدام از این مهره ها یا بافت های اطراف آنها باعث ایجاد درد میشود، که در این مقاله میپردازیم به اختلالات و روش های جراحی ستون فقرات.
بیماری های ستون فقرات: مشکلات ستون فقرات و در راس آنها کمر درد از شایعترین بیماریها است، بیماریهای ستون فقرات با توجه به قسمت آسیب دیده مشکلات متفاوتی را ایجاد میکند. برخی از این بیماریها شامل مشکلات زیر میشود:
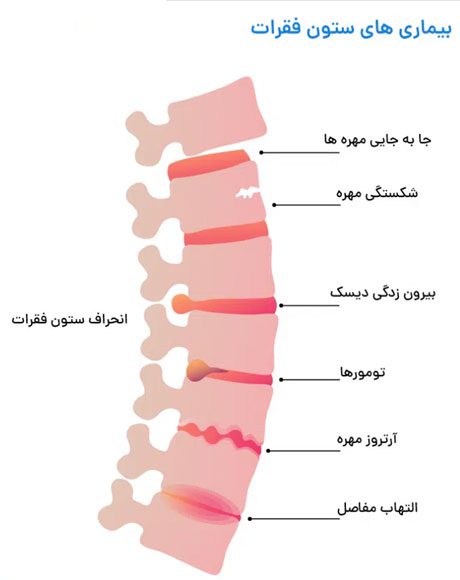

انحراف ستون فقرات :
• اسکولیوز (Scoliosis)
• کیفوز (Kypho)
بد شکلی ستون فقرات اختلالی است که در آن ستون مهرهها دارای انحنای غیرطبیعی و بد شکلی شدید هستند، یک نوع آن اسکولیوز است که اسکولیوز به کجی ستون مهره را به طرف راست یا چپ می گویند و میزان این کجی باید بیشتر از ۱۰ درجه باشد تا بتوان آن را اسکولیوز نامید. زیرا درصد قابل توجهی از افراد کجی ستون ما را در حد ۱۰ درجه دارند.اسکولیوز و کیفوز در بزرگسالان میتواند به تحلیل رفتن بدن به علت بالا رفتن سن و پارگی در ناحیه کمر به وجود بیاید. گاهی اوقات انجام عمل جراحی در گذشته میتواند باعث بروز این مشکل شود. بد شکلی متوسط ستون فقرات زمانی رخ میدهد که مفاصل و دیسکهای ستون فقرات با گذر زمان دچار انحراف شوند و دیگر نتوانند ستون فقرات را در حالت طبیعی و مناسب خود حفظ کنند. تحت فشار قرار گرفتن اعصاب و مفاصل باعث بروز درد میشود و به طور کلی انحراف غیرطبیعی ستون فقرات نقشی در بروز درد ندارد.
نوع دیگر آن کیفوز میباشد که پزشک ارتوپد برای تشخیص این بیماری از رادیوگرافی ساده استفاده میکند. مهره های اول تا دوازدهم سینه ای قوسی را تشکیل میدهند که زاویه بین ۴۵- ۲۰ درجه دارد. اگر این قوس از ۵۰ درجه بیشتر باشد غیر طبیعی محسوب میشود. کیفوز یا گوژ پشتی در ستون مهره ای سینه ای معمولا به علت مشکلات تعدادی مهره ایجاد شده و بنابراین بصورت یک قوس یکنواخت مانند علامت ( است ولی گاهی اوقات تغییر شکل تنها در یک مهره ایجاد میشود ( مثلا در سل ستون مهره) و ستون مهره به شکل خمیده درمیاید. به این حالت قوز یا Gibosity میگویند. گاهی اوقات کیفوز ستون مهره همره با اسکولیوز است. به این حالت کیفواسکولیوز Kypho scoliosis میگویند و شایعترین علت آن بیماری نوروفیبروماتوز است.
از روشهای مختلفی برای درمان این اختلال استفاده میشود که برخی از آنها عبارتند از مصرف دارو، فیزیوتراپی، تزریق دارو و انجام عمل جراحی.
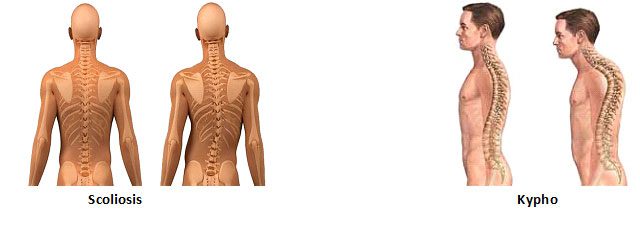

Kypho Scoliosis
انواع اسکولیوز (Scoliosis):
1- اسکولیوز مادرزادی:
در این بیماری هنگامی که بچه متولد می شود یکی از استخوانهای مهره او به شکل مهره کامل درست نشده و در واقع یک نیم مهره است. بنابراین این نوع اسکولیوز در دوران نوزادی یا در دوران شیرخوارگی تشخیص داده می شود و معمولاً پیشرفت سریعی دارد و هرچه کودک بزرگتر میشود اسکولیوز او نیز بزرگتر میشود.
2- اسکولیوز شیرخوارگی:
این نوع اسکولیوزها علل مادرزادی ندارند. یعنی مهره های بیمار ساختمان طبیعی دارند اما به عللی دچار کجی و چرخش ستون مهره ها می شوند این نوع اسکولیوزها هم اسکولیوز شیرخواران نامیده می شود و در معرض پیشرفت هستند. بنابراین تفاوت اسکولیوز مادرزادی با اسکولیوز شیرخواران این است که در اسکولیوز مادرزادی یکی از مهره ها به صورت نصف درست شده است ، در صورتی که در اسکولیوز شیرخواران مهره ها کامل تشکیل شدهاند . به طور کلی هر دو نوع اسکولیوز در سنین پایین تشخیص داده میشوند و لی پیشرفت اسکولیوز مادرزادی بیشتر از اسکولیوز شیرخوارگی است.
3- اسکولیوز نو جوانان:
این نوع اسکولیوز شایعترین نوع اسکولیوز است و علت آن مشخص نیست و اسکولیوز ایدیوپاتیک نامیده میشود معمولاً بین سنین ۱۲تا ۱۶ سالگی تشخیص داده می شود.
4- اسکولیوز بالغین:
این نوع اسکولیوز پس از سن بلوغ و پس از هجده سالگی تشخیص داده می شود .اگردر افراد زیر ۵۵ سال تشخیص داده شود معمولاً اسکولیوز ایدیوپاتیکی بوده است که دیر تشخیص داده شده است و اگر فردی پس از سن ۵۵ سالگی دچار اسکولیوز شود اسکولیوز نوع دژنراتیو نامیده میشود. یعنی به علت فرسوده شدن ستون مهره ها به تدریج ستون مهره ها از حالت شاقولی خارج میشود و به راست یا چپ قوس برمیدارند.
انواع کیفوز (Kypho):
1- کیفوز وضعیتی (Postural Kyphosis): شایعترین نوع كیفوز ستون مهره است و در واقع یك نوع افزایش قوسی است كه بطور طبیعی در ستون مهره سینه ای وجود دارد. این عارضه بیشتر در نوجوانان دیده میشود و در دختران بیشتر است. این بیماران معمولا دختران جوان و چاقی هستند كه تحرك و فعالیت بدنی زیادی ندارند. علت دیگر كیفوز وضعیتی بیماری های مفصل ران است. اگر به هر علتی ( مثلا دررفتگی دو طرفه مفصل ران) مفصل ران در ناحیه لگن نتواند بطور كامل باز شود، بیمار برای ایستادن مجبور است لگن خود را به جلو بچرخاند، این چرخش لگن به جلو موجب افزایش قوس ستون مهره كمری میشود و ستون مهره سینه ای هم كه در بالای ستون مهره كمری است برای جبران آن، قوسی در خلاف جهت ایجاد میكند كه همان كیفوز سینه ای است. این بیماری بندرت دردناك است. كیفوز وضعیتی بندرت موجب بروز مشكلی در زمان بزرگسالی میشود.
2- کیفوز شوئرمن (Scheuermann Kyphosis): شوئرمن نام رادیولوژیست دانماركی است كه اولین بار این عارضه را شرح داد. این بیماری هم در نوجوانان با سن حدود 16-10 سال یعنی سن بلوغ بروز كرده و معمولاً شدت قوس ستون مهره در این بیماری بیش از كیفوز نوع قبل است. مشكل این بیماران بجز تغییر شكلی كه در ستون مهره ایجاد شده است دردی است كه ممكن است در ایستادن و نشستن طولانی مدت بیشتر شود. البته شدت درد اكثرا در حین فعالیت های بدنی و ورزشی هم بیشتر شود. این در حتی بدون درمان بعد از پایان بلوغ بطور خودبخود بهبود میابد. رادیوگرافی ساده مهره های این بیماران تغییر شكلی را نشان میدهد بطوریكه چند مهره متوالی بجای استوانه ای بودن بصورت گوه دیده میشوند و ارتفاع مهره در جلو كمتر از عقب آن میشود.
3- کیفوز مادرزادی (Congenital Kyphosis):
در این نوع كیفوز، ستون مهره جنین در زمانی كه در شكم مادر است خوب تشكیل نشده است. ممكن است دو یا چند مهره از یك طرف به هم چسبیده باشد یا یک مهره بصورت ناقص تشكیل شده باشد كه در نتیجه آن بعد از تولد با رشد بچه قوس ستون مهره بتدریج بیشتر میشود.
4- اسپوندیلیت انکیلوزان:
اسپوندیلیت انكیلوزان یك نوع رماتیسم ستون مهره است كه میتواند موجب كیفوز شود.
5- تخریب یا تغییر شکل مهره:
این تغییر شكل میتواند به علت شكستگی یا عفونت یا تومور مهره و یا به علت پوكی استخوان ایجاد شود.
6- ضعف عضلات ستون مهره:
این وضعیت میتواند در جریان بیماری هایی مثل دیستروفی های عضلانی، فلج اطفال و فلج مغزی ایجاد شود. در این موارد عضلات اطراف ستون مهره قدرت كافی ندارند تا آنرا صاف و مستقیم نگه دارند.
آخرین مرحله درمان انحرافات ستون فقرات عمل جراحی میباشد که با استفاده از وسایل فلزی مخصوصی به شکل پیچ، قلاب و میله ستون مهره را صاف تر کرده و آن را در همین حالت نگه میدارد.
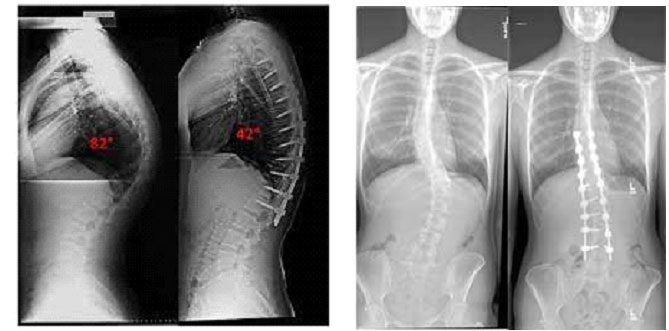

جابجایی مهره ها یا اسپوندیلولیستزی (Spondylolisthesis):

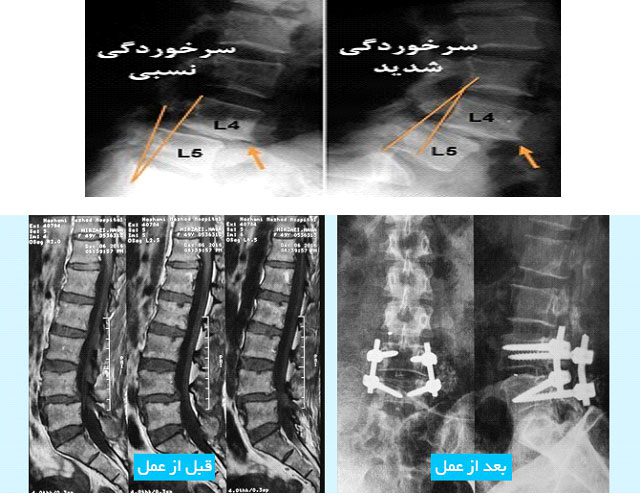
سرخوردگی یا جابجایی مهره های کمری یا اسپوندیلولیستزی یکی از مشکلات ستون فقرات است که بر روی مهره های پایینی ستون فقرات تاثیر می گذارد. این بیماری که گاهی با دیسک کمر یا دیسک گردن اشتباه گرفته می شود ، باعث می گردد که یکی از مهره های قسمت پایینی ستون فقرات روی استخوان زیرین خود سر بخورد. سرخوردگی مهره ها یک وضعیت دردناک بوده اما در بیشتر موارد قابل درمان است. هر دو روش درمانی محافظه کارانه و روش درمانی جراحی ممکن است مورد استفاده قرار گیرند. تکنیک های مناسب ورزش می تواند به شما در جلوگیری از این وضعیت کمک کند.
علل اسپوندیلولیستزی (سرخوردگی یا جابجایی مهره کمر) بر اساس سن، وراثت، و شیوه زندگی متفاوت است. کودکان ممکن است به علت نقص مادرزادی یا جراحات دچار سرخوردگی مهره های کمر شوند. با این حال، در صورت وجود این بیماری در خانواده، افراد در تمام سنین در معرض مبتلا شدن به اسپوندیلولیستزی هستند. رشد سریع در دوران نوجوانی نیز می تواند احتمال ابتلا به سرخوردگی مهره ها را افزایش دهد.
علائم اسپوندیلولیستزی متفاوت هستند. افراد مبتلا به موارد خفیف احتمالا علائم خاصی ندارند. با این حال، کسانی که دچار موارد شدید سرخوردگی مهره ها هستند ممکن است حتی قادر به انجام فعالیت های روزانه نباشند. برخی از نشانه های رایج عبارتند از: کمردرد مداوم – سفتی در کمر و پا ها – احساس درد هنگام لمس قسمت های پایینی کمر – درد در ران – انقباض عضلات همسترینگ و ماهیچه های سرینی.
گونههای متعددی از سرخوردگی مهره کمر در بزرگسالان بروز مییابد که گونههای اسپوندیلولیتیک و فرسایشی (دژنراتیو) شایعتر از بقیه هستند. دیگر گونههای سرخوردگی مهره مانند لغزش مهره در اثر تومور یا شکستگی شدید جدید چندان متداول نیستند.
• سرخوردگی دیسپلازی
• سرخوردگی ایسکمیک
• سرخوردگی فرسایشی و تخریبی
• سرخوردگی تروماتیک (ناشی از وارد شدن ضربه)
• سرخوردگی آسیب شناختی
سرخوردگی مهره دیسپلازی: این نوع سرخوردگی در نتیجه شکلگیری نامناسب پیوندگاه کمری خاجی رخ میدهد که به کوچک و نابه هنجار شدن مفصلهای فاست میانجامد. این عارضه مادرزادی است، در بعضی موارد نادر به سرعت پیشرفت میکند و نقصهای عصبی بسیار وخیمی را به جا میگذارد. ضمناً درمان سرخوردگی دیسپلاستیک نسبت به گونههای دیگر دشوارتر است.
درمان این عارضه از آن رو دشوار است که شکلگیری نامناسب برآمدگیهای خلفی و عرضی ناحیه بسیار کوچکی را برای انجام فیوژن (الحاق یا خشک کردن مهره) به جا میگذارد.
سرخوردگی مهره ایسکمیک: رایجترین گونه سرخوردگی مهره سرخوردگی ایسکمیک است که اکثراً در کودکان و نوجوانان 6 تا 16 ساله رخ میدهد. این عارضه در بسیاری موارد با هیچ علامت خاصی همراه نیست. لغزش مهره معمولاً اندکی پس از بروز عارضه اتفاق میافتد، اما به ندرت پیشرفت میکند مگر آن که در اثر وارد شدن کشش بیش از اندازه یا ضربه دیدن تحریک و تشدید شود. به همین دلیل است که سرخوردگی ایسکمیک در ورزشکارانی، مانند وزنه برداران و ژیمناستها، شیوع بالا دارد که فعالیتهایشان کشش شدید را ایجاب میکند.
سرخوردگی مهره فرسایشی: سرخوردگی مهره فرسایشی عموماً در میان سالمندان مبتلا به بیماریهای التهابی مفصل (آرتریت) و تغییر شکل فاست یعنی دو عارضهای رواج دارد که پیآمد تحلیل رفتن و پیر شدن غضروف هستند. مهرهها در اثر تغییر شکل دادن فاست در حالت افقی قرار میگیرند و به این ترتیب لغزش ملایم مهره آسانتر میشود. عارضه فرسایشی نیز مانند بسیاری از موارد ایسکمیک غالباً بدون علامت است. علائم در اثر وارد شدن ضربه یا ابتلا به دیگر بیماریهای ستون فقرات مانند تنگی کانال نخاع بروز مییابد یا تشدید میشود. چنانچه این نوع سرخوردگی همراه با تنگی کانال نخاع باشد، احتمال بهرهگیری از روشهای درمانی جدیتر مانند جراحی افزایش مییابد.
سرخوردگی مهره تروماتیک: سرخوردگی مهره تروماتیک بسیار نادر و معمولاً همراه با شکستگی حاد بخشهایی از ستون فقرات است. صدمه دیدن فاستهای تحتانی را میتوان همانند دیگر شکستگیهای ستون فقرات درمان نمود.
سرخوردگی مهره آسیب شناختی: این نوع سرخوردگی نیز مانند گونه تروماتیک به ندرت و تنها به دنبال بیماری استخوانی متابولیک یا متاستاز یا در اثر ابتلا به بیماریهایی مانند بیماری استخوانی پاژه، سل یا تومورهای سلولی غولآسا رخ میدهد. این گونه نادر گاهی بسیار وخیم میگردد و بیمار باید به سرعت تحت درمان قرار بگیرد.
سر خوردن مهره به راحتی در عکس رادیوگرافی تشخیص داده میشود. رادیوگرافی لترال (از پهلو) سر خوردن رو به جلوی یک مهره نسبت به مهره مجاور را نشان میدهد. اسپوندیلولیستزیس برحسب درصد لغزش مهره نسبت به مهره مجاور درجهبندی میشود. درجهبندی لغزندگی مهره به شرح زیر است:
• درجه یک: لغزش تا 25 %
• درجه 2: لغزش بین 50 ـ 26 درصد
• درجه 3: لغزش بین 75 ـ 51 درصد
• درجه 4: لغزش بین 100 ـ 76 درصد
• درجه 5 یا اسپوندیلوپتوزیس: مهره کاملاً از روی مهره مجاور پایین افتاده است.
اگر بیمار از درد، بیحسی، گزگز یا ضعف پا شکایت داشته باشد، بررسیهای بیشتری باید انجام شود. این علائم میتواند منجر به تنگی کانال نخاعی یا تنگ شدن فضای قرارگیری ریشههای عصب پاها شود. سی تی اسکن یا ام آر آی به تشخیص تحت فشار قرار گرفتن عصبها به دلیل لیز خوردن مهرهها کمک میکند. چنانچه استخوان در محل نقص فعال باشد، اسکن PET برای تشخیص دقیقتر انجام میشود.
درمان اولیه اسپوندیلولیستزیس محافظه کارانه است و بر پایه علائم بیمار توصیه میشود. روند معمول درمان لیز خوردن مهرهها به شرح زیر است:
• یک دوره کوتاه استراحت یا اجتناب از فعالیتهایی مانند بلند کردن اشیاء، خم شدن و ورزش کردن به کاهش علائم کمک میکند.
• طب فیزیکی دامنه حرکتی مهرههای کمری و همسترینگ را افزایش میدهد و همچنین عضلات مرکزی شکم را تقویت میکند.
• داروهای ضدالتهابی با کم کردن التهاب عضلات و عصبها درد را کاهش میدهد.
• تزریق استروئید (کورتیزون) در فضای اپیدورال برای بیماران دچار درد، بیحسی و گزگز پاها مفید است.
• بریس هایپراکستنشن به بیماران دچار اسپوندیلولیستزیس ایسکمیک توصیه میشود. این بریس مهرههای کمر را میکشد و دو بخش استخوان مهره درگیر را به هم نزدیکتر میکند تا وضعیت مهره به مرور اصلاح شود.
• درمانهای خانگی اسپوندیلولیستزیس مشابه درمانهای درد پایین کمر است و شامل گرما درمانی، یخ درمانی و مصرف مسکنهای بدون نسخه، مانند استامینوفن (تایلنول) و داروهای ضدالتهابی میشود.
چنانچه درمان محافظه کارانه کمکی به تسکین علائم نکند، جراحی توصیه میشود، نوع جراحی به نوع لغزش مهره بستگی دارد. ترمیم بخش معیوب مهره یا ترمیم استخوان پارس به رفع علائم بیماران مبتلا به اسپوندیلولیستزیس ایسکمیک کمک میکند. چنانچه اسکن ام آر آی یا PET نشان دهد که استخوان در محل نقص فعال است، احتمالاً ترمیم استخوان پارس منجر به تسکین علائم خواهد شد.
فیوژن اینتربادی: عملهای جراحی ALIF،PLIF وTLIF برای درمان لیز خوردن مهرهها انجام میشود. LIF سرواژه فیوژن اینتربادی مهرههای کمری است. نخستین حرف در سه روش جراحی بیانگر شیوه فیوژن مهرهها ـ جلو، عقب و ترانسفورمینال (پهلو) است.
هر سه روش جراحی ALIF، PLIF و TLIF اهداف مشترکی دارند که عبارت است از:
• رفع فشار روی عصبهای نخاعی(دکمپرشن)
• هم تراز کردن مهرههای ستون فقرات
• پایدار کردن ستون فقرات
دکمپرشن: اگر علائم در پاها وجود داشته باشد، جراحی دکمپرشن به منظور رفع فشار از روی عصبها انجام میشود تا فضای بیشتری در اختیار ریشههای عصبهای خروجی از نخاع قرار بگیرد، دکمپرشن غالباً همراه با فیوژن انجام میشود و در صورت لزوم از پیچ برای ثابت کردن مهرهها و جوش دادن آنها به هم استفاده میشود.
جراح در مرحله دکمپرشن، هر چیزی را که به عصب فشار میآورد و تولید درد میکند، برمیدارد. نوع جراحی دکمپرشن به ساختاری از ستون فقرات بستگی دارد که باعث اختلال عصبی شده است. تحت فشار قرار گرفتن عصب به دلیل لغزش مهره از 4 عامل زیر نشأت میگیرد:
• فتق یا برجستگی دیسک
در پارگی دیسک بین مهره ای در واقع قسمتی از حلقه آنولوس فیبروزوس پاره میشود و محتویات داخلی آن یعنی نوکلئوس پولپوزوس به بیرون از آن راه پیدا میکند. به این بیرون زدگی محتویات داخلی دیسک، فتق دیسک میگویند. این بیرون زدگی میتواند به نخاع یا ریشه های عصبی فشار آورده و موجب بروز علائم سیاتیک شود. جراح عمل دیسککتومی را برای برداشتن بخشی از دیسک که به عصب فشار میآورد، انجام میدهد.
• تنگ شدن فورامن
عصبهای نخاعی در فضای فورامن از مهرهها خارج میشود و به سمت بخشهای مختلف بدن کشیده میشود. سر خوردن رو به جلو مهره باعث تنگ شدن فورامن میشود. جراح عمل فورامینوتومی (ایجاد فضای بیشتر برای قرارگیری عصبها در فورامن) و یا منظم کردن مهرهها را انجام میدهد.
• تنگی کانال نخاعی مرکزی
اگر نخاع و یا عصبهای نخاعی در مسیری که در امتداد ستون فقرات در کانال نخاعی رو به پایین کشیده شده است، فضای کافی نداشته باشد، مشکل تنگی کانال نخاع پیش میآید. جراح عمل لامینکتومی (برداشتن لامینا) را برای ایجاد فضای بیشتر انجام میدهد، لامینا را میتوان به عنوان پوشش روی بخش پشتی ستون فقرات تعریف کرد.
• تنگی ناشی از عقب رفتن جانبی/ قطعه گیل
سر خوردن مهره گاهی با شکستن و جدا شدن بخشی از مفصل فاست همراه است که به قطعه گیل (Gill) موسوم است. چون قطعه جدا شده به عصبها فشار میآورد، جراح عمل فاستکتومی را برای برداشتن این قطعه انجام میدهد.
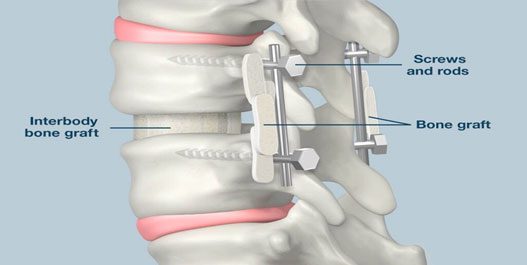
برداشتن دیسک و یا ساختارهای دیگر باعث ناپایداری ستون فقرات میشود. اگر جراح این فاصله را در ستون فقرات باقی میگذاشت، عملکرد ستون مهرهها مختل میشد و دیگر نمیتوانست وزن را نگه دارد یا مانع استهلاک هنگام حرکت کردن شود. جراح برای جلوگیری از این مشکل، ستون فقرات را با انجام عمل فیوژن پایدار میکند. جراح این فاصله را از جلو، عقب یا کنار با پیوند (گرافت) استخوانی پر میکند. پیوند استخوان از بدن خود بیمار (اتوگرافت) یا بدن اهدا کننده (آلوگرافت) گرفته میشود. البته از مواد سنتزی مصنوعی نیز برای تحریک رشد استخوان استفاده میشود.پیوند استخوان به مرور زمان به مهره جوش میخورد و با آن یکی میشود. برای این که ستون فقرات در زمان جوش خوردن پایدار باشد، جراح از قطعاتی مانند پیچ، میله و کیج برای محکم کردن ستون فقرات استفاده میکند.
جراحی کم تهاجمی: جراحی کم تهاجمی روش درمان بسیار موثری برای بیماران دردمند است. برخلاف روشهای قدیمی جراحی ستون فقرات که مستلزم ایجاد یک برش بزرگ بود، در جراحی کم تهاجمی چند برش کوچک ایجاد میشود. جراح با استفاده از میکروسکوپ و وسایل بسیار کوچک، عمل دکمپرشن و فیوژن را برای درمان لغزندگی مهرهها انجام میدهد. خونریزی در جراحی کم تهاجمی کمتر است و این روش نیاز چندانی به بریدن عضلات، رباطها و تاندونها ندارد. با این توصیف دوران بستری و نقاهت جراحی کم تهاجمی کوتاهتر است.
تمام عملهای ALIF، PLIF و TLIF را میتوان با حداقل تهاجم انجام داد. بسیاری از جراحان از ترکیبی از عملهای باز و کم تهاجمی برای درمان اسپوندیلولیستزیس استفاده میکنند که به روش “مینی باز” موسوم است.

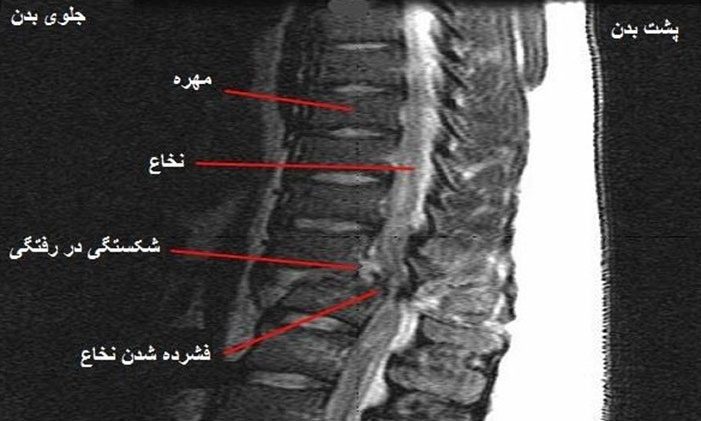
شکستگی مهره :

شکستگیهای ستون فقرات (Spinal fractures) به لحاظ شدت بسیار متنوع هستن، برخی شکستگیها صدمات بسیارجدی هستند که در اثر برخوردهای شدید به وجود میآیند و نیاز به درمان فوری دارند. سایر شکستگیها هم میتوانند در نتیجه برخوردهایی با شدت کمتر مانند زمین افتادنهای جزئی بهخصوص برای سالمندان باشد که در اثر پوکی استخوان، استحکام استخوانی آنها کاهش یافته است. بیشتر شکستگیهای ستون فقرات در ستون فقرات سینهای (توراسیک) و کمری (لومبار) یا در محل اتصال مفصل پشتی-کمری (توراکولومبار) به وجود میآید. درمان این موارد به شدت شکستگی و همچنین همراهی آن با صدمات دیگر بستگی دارد.
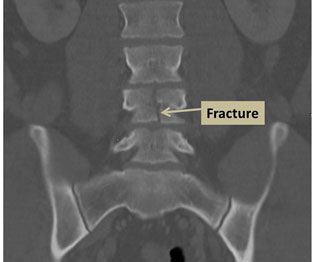

علت شکستگی مهره کمر:
شکستگیهای ستون فقرات سینهای و کمری ممکن است ناشی از برخوردهای شدید مانند موارد زیر باشند:
• تصادف با ماشین یا موتورسیکلت
• افتادن از ارتفاع خیلی زیاد
• سوانح ورزشی
• موارد خشونتآمیز مانند جراحت بر اثر گلوله
انوع شکستگی های ستون فقرات:
شکستگی ستون فقرات انواع مختلفی دارد. پزشکان شکستگیهای ستون فقرات سینهای و کمری را بر اساس نوع شکستگی و آسیبدیدگی نخاع طبقهبندی میکنند. طبقهبندی نوع شکستگی به پزشک کمک میکند تا درمان مناسب را انتخاب کند.
سه نوع اصلی شکستگیهای ستون فقرات عبارتند از:
• خمیدگی
• چرخشی
• دررفتگی
نوع شکستگی خمیدگی:
شکستگیهای فشاری(Compression fracture):
در این نوع شکستگی قسمت جلویی (قدامی) مهره میشکند و ارتفاع جسم مهره کم میشود، اما بخش پشتی (خلفی) آسیبی نمیبیند. این نوع شکستگی معمولا پایدار است (استخوانها جابجا نمیشوند) و به ندرت با آسیبدیدگی اعصاب همراه است. شکستگیهای فشاری معمولا در بیماران مبتلا به پوکی استخوان رخ میدهد.
شکستگیهای انفجاری محوری:(Axial burst fracture) در این نوع شکستگی، مهره از عقب و جلو آسیب دیده و ارتفاع آن کم میشود. علت این نوع شکستگی معمولا نشستن روی پاها پس از افتادن از ارتفاع زیاد است. یک شکستگی انفجاری محوری گاهی میتواند به فشردگی عصب منجر شود. برخی از شکستگیها پایدار هستند، در حالی که برخی دیگر ناپایدار هستند (استخوانها در آن جابجا میشوند)
نوع شکستگی کشیدگی:
نوع شکستگی کشیدگی/ منحرفکننده حواس: در این نوع شکستگی مهره شکسته کاملا جدا میشود (آسیب منحرفکننده حواس). این نوع شکستگی میتواند در هنگام تصادفات رانندگی شاخ به شاخ اتفاق بیافتد که قسمت فوقانی بدن به سمت جلو پرت شده و لگن با بسته بودن کمربند ایمنی در جای خود ثابت میماند.
نوع شکستگی چرخشی:
شکستگی زائده عرضی مهره: این شکستگی غیرمعمول ناشی از چرخش یا خمیدگی شدید به کنار به وجود میآید. در این موارد شکستگی، عموما مشکلی در ثبات و پایداری ستون فقرات به وجود نمیآورد.
شکستگی- دررفتگی:
این نوع شکستگی آسیب ناپایداری است که شامل شکستگی استخوان و آسیب به بافت نرم مجاور میشود. بسیاری از این نوع آسیبها باعث آسیب طناب نخاعی میشود.

انواع جراحی شکستگی مهرههای کمر :
سه نوع جراحی برای درمان شکستگی مهرههای کمر وجود دارد، این سه نوع جراحی شامل:
ورتبروپلاستی ستون فقرات:
یکی از انواع جراحی شکستگی مهرههای کمر ورتبروپلاستی استبرای انجام این جراحی بیمار در حالی که رو به شکم بر روی تخت جراحی دراز کشیده است بیهوش میشود، سپس جراح توسط فلوروسکوپ یک سوزن بلند را از پشت کمر وارد جسم مهره شکسته شده میکند، سپس سیمان استخوانی که حالت مایع دارد را به داخل جسم مهره که شکسته است وارد میکند و سوزن را خارج میکند. این سیمان استخوانی بعد از تزریق به 15 دقیقه زمان نیاز دارد تا به حالت جامد درآید و مهرهای که بر اثر شکستگی ضعیف شده بود را محکم نگاه دارد. این استحکام درد بیمار را از بین خواهد برد. در ورتبروپلاستی تغییر شکل مهره که براثر شکستگی ایجاد شده است اصلاح نمیشود و سعی میشود که وضعیت به وجود آمده تثبیت شود. ورتبروپلاستی برعکس کیفوپلاستی تغییر شکل ستون مهره و قوسی که در ستون فقرات بر اثر تغییر شکل مهره ایجاد شده درمان نمیکند. همچنین ورتبروپلاستی مانع از ایجاد شکستگیهای مجدد در آینده نمیگردد.
کیفوپلاستی ستون فقرات:
کیفوپلاستی ستون فقرات یکی دیگر از انواع جراحی شکستگی مهرههای کمر میباشد، این روش کم تهاجمی پیشرفته و دارای مزایای بیشتری نسبت به ورتبروپلاستی است. این مزایا شامل نشت کمتر سیمان، ترمیم و اصلاح ستون فقرات، افزایش ارتفاع ستون مهرهها و بهبودی بیومکانیک ستون فقرات میباشد. این جراحی به این صورت انجام میشود که جراح با ایجاد حفرهای توسط بالونهای قابل اتساع در مرکز تنه مهرهای که از طریق سوزن وارد مهره شده است، ارتفاع مهره را افزایش دهد و با متسع کردن بالون به صورت تئوری ارتفاع تنه مهره را به حدود قبل از شکستگی میرساند. بعد از این کار سیمان درون آن تزریق خواهد شد. این روش تثبیت کردن شکستگی میتواند ارتفاع از دست رفته و قطر مهره ستون فقرات و زاویه آن را اصلاح کند. پلی متیل متیکریلات مورد استفاده در کیفوپلاستی نسبت به ورتبروپلاستی از ویسکوزیته بالاتری برخوردار است زیرا سیمان به داخل حفره تشکیل شده هدایت میشود.
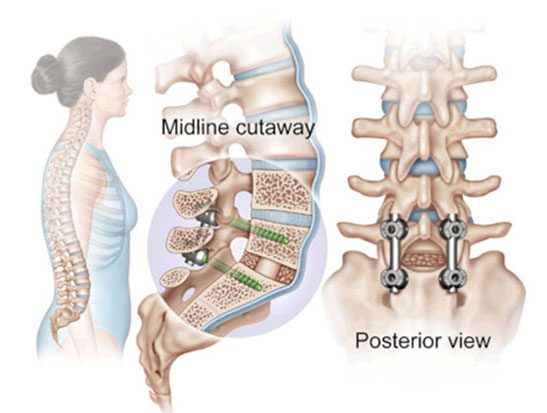
جراحی فیوژن ستون فقرات:
جراحی فیوژن تحت بیهوشی و در بیمارستان انجام خواهد شد. در زمان عمل بیمار درد را احساس نخواهد کرد. این جراحی ممکن است چند ساعت طول بکشد. جراح مواد پیوند استخوان را آماده میکند. این استخوان پیوندی میتواند از استخوان لگن فرد، استخوان مصنوعی یا از بانک پیوند استخوان برداشته شود.
جراحی فیوژن ستون فقرات ممکن است با دیسککتومی انجامش شود. علت انجام دیسککتومی حذف دیسک آسیب دیده میباشد. جراح زمانی که دیسک بین مهرهها را خارج میکند، پیوند استخوان در آن قسمت انجام میگیرد تا ارتفاع مهرهها حفظ شود. همچنین جراح از دو مهره برای ایجاد نوعی پل یا فیوژن استفاده میکند تا ثبات ستون مهرهها در طولانی مدت حفظ شود. اگر فرد عمل فیوژن ستون فقرات کمری داشته باشد، جراح در بخش کمری شکاف کوچکی ایجاد میکند و پیوند استخوان بین دو مهره آسیب دیده قرار میگیرد. بعد از قرارگرفتن پیوند استخوان در ستون مهرهها، جراح از پلاتین و پیچ و ابزار مخصوص برای ثابت نگه داشتن نخاع استفاده خواهد کرد. این کار علاوه بر افزایش ثبات ستون مهرهها میتواند منجر به افزایش سرعت ترمیم و موفقیت در جراحی شود.


بیرون زدگی دیسک:
دیسک ها بالشتک های لاستیکی هستند که بین استخوان های ستون مهره ها قرار داشته و دور تا دور نخاع را فرا گرفته اند. دیسکها به وسیله پارگی لایه بیرونی دیسک به نام «آنولوس» یا جدا شدن صفحه انتهایی از بدنه استخوانهای مهره که به مرکز ژل مانند (نوکلئوس پالپوزوس) اجازه تراوش به بیرون را می دهد، دچار فتق میشوند. این ژل میتواند بخشهایی از عصب را فشرده یا منقبض کند و باعث درد شود. نوکلئوس پالپوزوس بیرون زده، حاوی پروتئین های التهابی است که میتوانند التهاب کافی برای تحت تاثیر قرار دادن عصب مجاور را ایجاد کرده و باعث چیزی شوند که معمولا به درد سیاتیک یا رادیکولوپاتی معروف است. فتق یا همان بیرون زدگی دیسک کمر گاهی با بلندکردن اشیا و گاهی به خودی خود ممکن است اتفاق بیفتد. به طور مثال افزایش سن را میتوان عامل بیرون زدگی دیسک کمر داشت چرا که با بالا رفتن سن دیسک خشک و دیواره بیرونی دیسک ضعیف میشود. هسته ژلاتینی دیسک از پارگی ایجاد شده در دیواره دیسک بیرون زده و درد آن در اثر تماس آن با عصب ایجاد میشود.


نشانه های دیسک کمر یا بیرون زدگی دیسک:
از نشانه های بیرون زدگی دیسک در مواردی علاوه بر کمر و پاها به دلیل فشار دیسک پاره شده به اعصاب، عملکرد عصب درگیر مختل می شود. نتیجه این اتفاق ناتوانی بیمار در حرکت دادن مچ پا، زانو یا تمام پا می شود وحتی در مواردی منجر به بی اختیار ی ادراری – مدفوعی می گردد.
کمر درد یکی از شایع ترین مشکلات انسان می باشد.تعدادی از افرادی که دچار کمردرد می شوند ومتعاقب آن درد تیرکشنده به پا پیدا می کنند دچار بیماری بیرون زدگی دیسک کمر شده اند. درصورتی که درد شدید باشد وبه درمان های دارویی پاسخ ندهد همچنین همراه با ضعف پا یا بی اختیاری ادراری- مدفوعی باشد بیمار تحت عمل جراحی قرار میگیرد.
روش های جراحی بیرون زدگی دیسک:
1. جراحی بسته بیرون زدگی دیسک:
این روش جراحی با ایجاد برش کوچک به جای یک برش بزرگ بر روی بدن بیمار انجام می شود. به دلیل برش کوچکی که در این جراحی انجام می شود، بیمار دوره نقاهت سریع تر و درد کمتری را در مقایسه با عمل های جراحی باز دارد. از رایج ترین روش های جراحی بسته بیرون زدگی دیسک کمر میتوان به تزریق در مفصل فاست، تزریق دیسکوژل، تزریق از طریق دستگاه دکمپرسور و… اشاره کرد.
2. جراحی بیرون زدگس دیسک با لیزر:
جراحی دیسک کمر بوسیله لیزر، یکی از امن ترین و کم تهاجمی ترین روش های جراحی بیرون زدگی دیسک کمر است که با تحریک فرآیندهای طبیعی بدن و با استفاده از انرژی نورانی لیزر میتوان درد و التهاب حاصل از بیرون زدگی دیسک را درمان کرد.
3. جراحی دیسککتومی دیسک:
به کمک جراحی دیسککتومی دیسک کمر میتوان، قسمتی از دیسک های بیرون زده که بروی اعصاب نخاعی کمر فشار می آورد را خارج کرد. همچنین از این روش برای درمان دیسک های آسیب دیده و بیرون زده که از شدت بالایی برخوردار است نیز بکار برده می شود. جراحی دیسککتومی یکی از اختصاصی ترین روش های جراحی بیرون زدگی دیسک کمر است که امروزه این جراحی را بیشتر به صورت کم تهاجمی و با ایجاد برش کوچکی در ناحیه کمر انجام می دهند.
4. جراحی لامینکتومی دیسک:
این جراحی برای درمان دیسک های بسیار حجیم استفاده می کنند و به دلیل اینکه ممکن است هنگام خروج دیسک ممکن است آسیبی به اعصاب وارد شود کمتر در جراحی های بیرون زدگی دیسک کاربرد دارد. وکاربرد بیشتر این جراحی در کم کردن فشار از روی ریشهای عصبی می باشد.
5. جراحی آندوسکوپی دیسک:
در صورتی که بیرون زدگی دیسک کمر به صورت یکطرفه باشد یعنی یک یا دو فضا در دیسک پاره شده باشد در این صورت به کمک جراحی آندوسکوپی دیسک میتوان این عارضه را درمان کرد. این جراحی از حداقل تهاجم برخوردار بوده زیرا جراح جهت دستیابی به مهره ها برش کوچکی به اندازه دو سانتی متر را در کمر ایجاد می کند.
نحوه و چگونگی انجام جراحی بیرون زدگی دیسک کمر:
برای درمان دیسک های بیرون زده کوچک اما در عین حال سرسخت و مقام در برابر درمان های طبی، جراحی بیرون زدگی دیسک کمر به کمک لیزر پیشنهاد می شود.این جراحی نیاز به بیهوشی عمومی و برش در بافت کمر ندارد و در اغلب موارد جراحی به صورت سرپایی و تحت بی حسی موضعی انجام میشود. در طی انجام این جراحی، جراح سوزن باریکی به کمک دستگاه فلوروسکوپ وارد دیسک تخریب شده می کند. فیبر نوری داخل سوزن قرار داده شده و انرژی لیزر از طریق فیبر به درون دیسک تابانده می شود و همین عامل سبب تبخیر شدن ماده ژله ای وسط دیسک می شود. در نتیجه فشار منفی ایجاد شده توسط لیزر، میتوان هم فشار را از روی نخاع برداشت و هم اینکه درد و علائم بیماری تسکین داد. درصورتی که درمانهای کمترتهاجمی و غیرجراحی همچون جراحی بیرون زدگی دیسک کمر کارساز نباشد و یا موجب بدتر شدن علائم شود، جراح جراحی دیسککتومی را به بیمار پیشنهاد میکند. برای انجام جراحی بیرون زدگی دیسک کمر از نوع دیسککتومی بیمار باید تحت بیهوشی عمومی قرار بگیرد و نیاز است یکروز قبل از انجام جراحی در بیمارستان بستری شود. نحوه انجام آن به این صورت می باشد که جراح پس از آماده کردن محل جراحی، برشی در ناحیه کمر ایجاد می گردد. پس از مشاهده مهره ها و دیسک های بین مهره ای، جراح اقدام به برداشتن قسمت های خارجی دیسک و قسمت هایی که دچار نشتی شده است میکند. در مورادی نیز ممکن است جراح در حین جراحی، بخشی از استخوان و لامین مهره ها را نیز بردارد. به این نوع جراحی لامینکتومی می گویند که در اکثر مواقع نیاز است همراه با جراحی دیسککتومی انجام شود.
تومور ها:
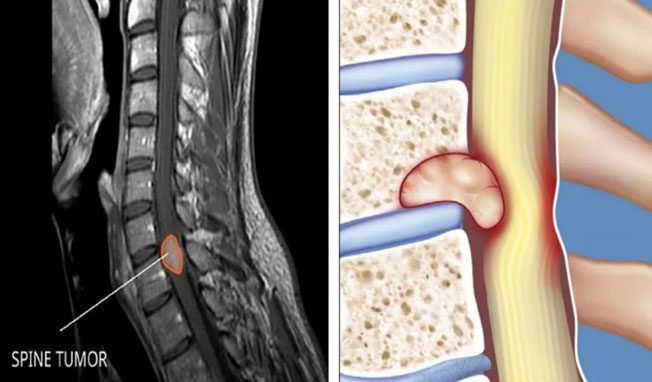

پایه و اساس بدن ما انسان ها بر روی ستون فقرات نهادینه شده است؛ بنابراین هر اختلالی که ستون فقرات را تهدید کند، بر زندگی ما انسان ها موثر است. یکی از این عارضه ها، تومور های ستون فقرات است که خوشبختانه 70 درصد از آن ها خوش خیم می باشند. درون ستون فقرات، نخاع قرار گرفته است؛ پس در صورتی که این تومور ها رشد کنند و بزرگ شوند می توانند به نخاع، اعصاب نخاعی، رگ های خونی، استخوان های ستون فقرات و پرده نخاعی فشار وارد کنند؛ هر کدام از این بخش ها که درگیر شوند، سبب بروز نشانه ها و علائم خاصی می شوند.
آن دسته از تومور هایی که به طور مستقیم بر مهره های ستون فقرات تاثیر می گذارند را با نام تومور مهره ای می شناسیم. این تومور ها می توانند حاصل متاستاز سرطان ها باشند؛ به عبارتی دیگر، پس از پخش شدن سرطان به بخش های دیگر بدن از جمله ستون فقرات، تومور های ستون فقرات ایجاد می شوند. تخمین زده شده است که تقریبا در 30٪ از بیماران مبتلا به سرطان، این بیماری به ستون فقرات سرایت می کند.کمر دردی که ناشی از این تومور ها است ویژگی هایی دارد که برخی از آن ها عبارتند از:
• این درد یک شروع تدریجی دارد و گذر زمان درد را بدتر و شدیدتر می کند.
• این درد با استراحت کردن تسکین نمی یابد و شدت آن در شب افزایش می یابد.
• عود این درد به شکل یک درد تیز و یا شوک مانند است که در قسمت فوقانی و یا پایین کمر احساس می شود.
• این درد معمولا به پاها، قفسه سینه یا نواحی دیگر بدن سرایت می کند.
انواع تومورهای ستون فقرات:
شیوع این تومور ها در مقایسه با تومور های مغزی کم تر است و با توجه به محل و بافت سرطانی ای که دارند به چند گروه تقسیم می شوند. از جمله این تومور ها عبارتند از:
1. تومور های داخل حفره ای:
این نوع از تومور ها در داخل نخاع رشد می کنند و حدود 20 تا 30 درصد از تومور های اولیه ستون فقرات را شامل می شوند. تومور های داخل حفره ای معمولا سبب کمردردی می شوند که با خوابیدن تشدید می یابد. بی حسی و گزگز نیز می تواند ناشی از این گروه باشد.
2. تومور های خارج حفره ای:
محل رشد این گروه از تومور ها کیسه نازکی است که نخاع را نگه می دارد؛ پس محل آن ها در خارج از نخاع می باشد. این دسته از تومور ها، معمولا در ریشه های عصبی که از نخاع خارج می شوند، گسترش می یابند. کمردرد در شب و یا دردی که به بازو یا ساق پا گسترش پیدا می کند از علائم شایع این نوع از تومور ها هستند. معمولا این نوع تومور ها همچون تومور های درون مغز استخوانی، خوش خیم به شمار می آیند؛ اما خارج کردن آن ها به وسیله عمل جراحی سخت و دشوار است؛ و متاسفانه احتمال عود کردن سرطان پس از انجام جراحی نیز وجود دارد.
3. تومور های سخت شامه ای:
این دسته از تومور ها بسیار شایع می باشند. محل رشد آن ها خارج از طناب نخاعی و سخت شامه است و معمولا داخل استخوان ها و غضروف های ستون فقرات رشد می کنند.
جراحی تومورهای نخاع: برای هر یک از انواع تومور های نخاع راه درمانی مخصوصی پیشنهاد میشود که در ادامه به آن پرداخته شده است.
1- درمان تومورهای ستون فقرات:
تومور های ستون فقرات در واقع تومور های استخوان هستند. برخی از این تومور ها به شکل استخوانی و پایه هستند و برخی دیگر نیز متاستاتیک بوده و می توانند در نواحی دیگر از بدن افراد پخش گردند. در مورد تومور های متاستاتیک باید بگوییم که برداشتن تومور نخاعی نمی تواند سرطان فرد را درمان کند. با این حال، پیشرفت های به وجود آمده در درمان این بیماری ها نظیر جراحی رادیولوژی، جراحی جداسازی و شیمی درمانی تا حد زیادی توانسته اند مشکل افراد با این دسته از تومور ها را برطرف کنند.
راه های درمانی متعددی برای کوچک تر کردن تومور ها و یا توقف رشد آن، تسکین درد و علائم عصبی ایجاد شده توسط تومور وجود دارند و به کمک آن ها نخاع فرد نیز سالم و پابرجا باقی می ماند. درمان با اشعه چه به صورت متداول و چه جراحی رادیولوژی راهی برای کاهش قابل توجه درد نخاع به شمار می رود. در این روش درمانی از اشعه هایی با تمرکز بالا استفاده می شود تا سلول های تومور با مشکل مواجه شوند و در نتیجه اندازه تومور کوچک تر خواهد شد. درمان با اشعه ها می تواند برای درمان تومور های دردناک مناسب باشد. اما برای تومور هایی که ستون فقرات و نخاع را فشرده می کنند و یا پایداری نخاع را با مشکل مواجه می سازند، درمان جراحی می تواند اثربخش باشد. بسیاری از تومور های خوش خیم و تومور های بدخیم ستون فقرات را می توان به کمک تکنیک های پیشرفته جراحی به شکل کامل از بدن خارج کرد.
جراحی جهت برداشتن فشار از روی نخاع، که به آن عمل جراحی رفع فشار می گویند، شامل برداشتن بخشی از مهره های درگیر با تومور می شود. زمانی که این عمل جراحی و یا خود تومور منجر به از دست رفتن پایداری نخاع شوند، از استخوان های مصنوعی یا ایمپلنت های فلزی جهت بازگردانی پایداری به نخاع استفاده خواهد شد.
2- جراحی تومورهای درونی و بیرونی:
جراحی جهت برداشتن فشار از روی نخاع، که به آن عمل جراحی رفع فشار می گویند، شامل برداشتن بخشی از مهره های درگیر با تومور می شود. زمانی که این عمل جراحی و یا خود تومور منجر به از دست رفتن پایداری نخاع شوند، از استخوان های مصنوعی یا ایمپلنت های فلزی جهت بازگردانی پایداری به نخاع استفاده خواهد شد.
3- جراحی تومور های مقدماتی:
تومور های مقدماتی از جمله آستروسیتوم ، اپندیموما و همانژیووبلاستوما در داخل خود نخاع افراد شکل می گیرند. درمان متداول برای این دسته از تومور ها، عمل جراحی و برداشتن کامل آن ها از بدن است. هدف اصلی عمل جراحی در این شرایط، خارج کردن کامل تومور از بدن است و البته این که بیشترین کارکرد عصبی در ناحیه نخاع حفظ شود. در بیشتر عمل های جراحی بر روی نخاع و یا کنار آن، جراحان از ابزار های دقیق به همراه تکنیک های نوروفیزیولوژیک نظیر SSEP و MEP استفاده می کنند. این تکنیک ها به جراحان کمک می کند تا کارکرد نخاع را در حین عمل جراحی بررسی کنند و بدین ترتیب عملی که انجام می شود امنیت قابل توجهی خواهد داشت.
اپاندیموما و همانژیوبلاستوما معمولا تفاوت قابل توجهی با ناحیه نخاع دارند و معمولا می توان آن ها را به شکل کامل از بدن خارج کرد. ممکن است بیماران به صورت موقت با مشکلات عصبی دست و پنجه نرم کنند اما این مشکلات معمولا به مرور زمان حل خواهند شد. در طرف مقابل ممکن است آستروسیتوم با نخاع اطراف خود ترکیب شود و برداشتن کامل آن در بدن به شکل امن امکان پذیر نخواهد بود. از آن جایی که این تومور ها معمولا سرعت رشد پایینی دارند، ممکن است برداشتن تنها بخشی از تومور برای بیماران نتیجه بهتری را به همراه داشته باشد.
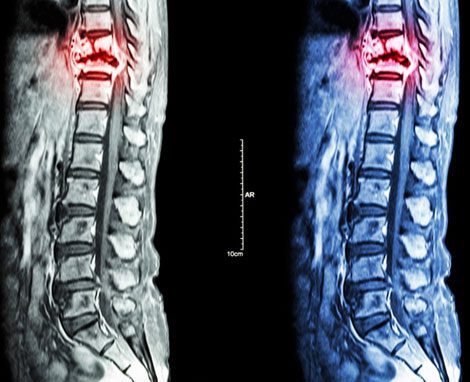

آرتروز مهره:
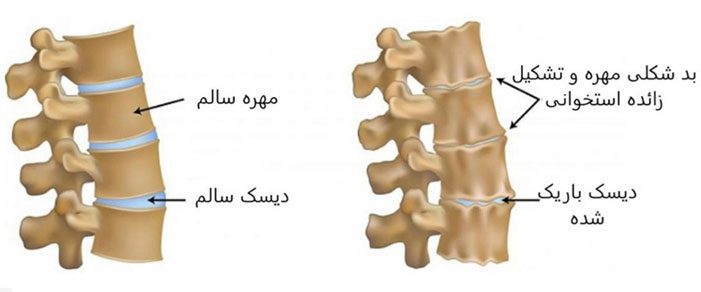

آرتروز یکی بیماری شایع مربوط به مفاصل است که در اثر ساییدگی و از بین رفتن غضروفهای بدن رخ میدهد. تمامی مفاصل بدن در معرض آسیب و ابتلا به آرتروز هستند. این بیماری سالانه میلیونها نفر از سراسر جهان را درگیر کرده و باعث ایجاد درد، خشکی مفاصل و اختلال در حرکت آنها میشود. آرتروز استخوان بخشهای مختلف بدن را تحت تاثیر قرار میدهد که یکی از آنها ستون فقرات است.
آرتروز ستون فقرات، که به آن استئوآرتریت نیز گفته میشود، یک بیماری تخریب دیسک است که به دلیل فرسایش و از بین رفتن غضروفهای مهرههای کمری در ستون فقرات ایجاد میشود. این عارضه اغلب به دلیل بالا رفتن سن و تحلیل غضروفها رخ میدهد و افراد ۵۰ سال به بالا را درگیر میکند. در این حالت، فرد دچار درد و تورم در ناحیه کمر شده و در انجام سادهترین کارهای روزانه خود مانند پیادهروی، حمام کردن، خم شدن و … دچار مشکل میشود. به طور کلی میتوان گفت هر فعالیتی که حرکت ستون فقرات را به دنبال داشته باشد برای فرد مبتلا دردناک بوده و ناراحتی او را به دنبال دارد.
برای درک بهتر این عارضه بهتر است مجدد نگاهی به آناتومی ستون فقرات و نحوه کارکرد آنها داشته باشیم. ستون فقرات در افراد بالغ شامل ۲۶ مهره است که از انتهای جمجمه شروع شده و در طول گردن و تنه امتداد پیدا میکنند، هریک از مهرهها در سه نقطه به مهرههای دیگر متصل میشوند. نقطه اول در بخش جلویی نخاع که به وسیله یک دیسک اتصال مییابد و دو نقطه دیگر دو مفصل کوچک در بخش پشتی نخاع هستند که به آنها مفاصل فاست گفته میشود. این مفاصل باعث حرکت ستون فقرات شده و اجازه خم شدن به سمت جلو و عقب با چرخیدن به دو طرف را به انسان میدهند. زمانی که این مفاصل در اثر فرسودگی یا پارگی آسیب ببینند، حرکت مهرههای کمری را دچار مشکل کرده و باعث خشکی مفاصل و ایجاد درد میشوند. این بیماری در مراحل پیشرفتهتر بر عصبهای ستون فقرات نیز تاثیر گذاشته و با آسیب زدن به نخاع، باعث کرختی و ضعف در پاها خواهد شد. در کل میتوان آرتروز ستون فقرات را به دو دسته کلی زیر تقسیم کرد:
• انحطاط دیسک بین مهرهای: در اینجا دیسکهای بین مهرهها به علت کهولت سن یا آسیبدیدگی، تحلیل رفته و باعث خشکی مهرهها در حین حرکت و دردناک شدنشان میشود.
• تنگی کانال نخاعی: آرتروز در مراحل پیشرفتهتر باعث تنگی کانال نخاعی شده و با ایجاد فشار بر روی اعصاب، علائمی چون بیحسی پاها، گزگز، خارش و درد را به دنبال دارد که در نهایت باعث ایجاد ناتوانی در راه رفتن میشود.
دلالیل ایجاد آرتروز ستون فقرات میتواند ضربه یا آسیب به مهره ها باشد، اضافه وزن و همچنین وراثت و مشکلات ژنتیکی باشد.
با توجه به پیچیدگی و میزان پیشرفت بیماری مذکور، راههای درمان آرتروز بسیار متنوع و گسترده است. به عبارت دیگر روند درمان بیماری مذکور پلکانی از مراحل ساده تا پیچیده را شامل میشود. در همین راستا متخصصان و صاحبنظران این حوزه روشهای درمانی گوناگونی را ارائه نمودهاند که موثر ترین راه های درمان عبارت اند از: 1-استراحت 2-تغییر در سبک زندگی مثل ورزش، کاهش وزن، عدم استعمال دخانیات و… 3-طب سوزنی 4-ماساژ درمانی 5-فیزیوتراپی 6-تجویز داروهای ضد التهابی 7-تمرینات ورزشی موٍثر در درمان بیماری 8-درمان بیماری آرتروز از طریق جراحی
اگر روش های بدون جراحی برای شش ماه یا بیشتر موثر واقع نشد، شاید زمان آن فرا رسیده باشد که با جراح اعصاب راجع به جراحی مشاوره داشته باشید. وجود برخی نشانههای بخصوص مانند از دست دادن کنترل ادرار یا دفع ناشی از فشار وارد بر عصب، میتوان نشان دهنده نیاز مبرم و فوری به جراحی باشد. نوع جراحی – و آنچه که میتوانید انتظار داشته باشید – بسته به تشخیص دقیق، نشانهها و موقعیت دیسک مستهلک و وضعیت کلی سلامتی شما است. در کل آن دسته از بیمارانی که دخانیات استعمال نمی کنند و چاق نیستند، نتایج بهتری از جراحی خواهند داشت.
روش های جراحی سنتی بر حذف و برداشتن دیسک یا بخش هایی از دیسک که بر اعصاب فشار میآوردند، متمرکز بود و از آن تحت عنوان جراحی کاهش فشار و روشی که در آن هم جوشی مهرهها رخ میداد تا کنترل حرکات به دست آید را به عنوان جراحی ثابت سازی میشناختند. اغلب این فرایندهای به صورت همزمان رخ میدادند.جراح اعصاب گزینههای متفاوت در کاهش فشار و ثابت سازی را بررسی خواهد نمود. اینها میتوانند شامل روندهایی که در آن مفاصل فاست، تیزیهای استخوان و تمام یا بخشی از لامینا ، صفحه استخوانی که از نخاع حمایت میکند، باشد. وقتی که لامینا بر روی نخاع فشرده شود، میتواند درد بسیار زیادی به همراه داشته باشد. این تکنیکها از پشت ستون فقرات (بخش خلفی) اجرا میشوند.
دیگر جراحیهای کاهش فشار از سمت جلوی ستون فقرات (بخش قدامی) اجرا میشود، چرا که نخاع در مسیر قرار دارد. یکی از گزینهها دیسکتومی (برداشتن بخشی یا کل دیسک) با استفاده از رویکرد دارای حداقل جراحی و ایجاد برش با ابزار کوچک و دوره نقاهت کوتاه است. دیگر گزینه موجود کورپکتومی یا ورتبرکتومی است که در آنها یک یا چند مهره که در حال وارد آوردن فشار هستند، برداشته شده و فضای خالی را با استفاده از استخوانهای ایجاد شده از مکان دیگر پر خواهند نمود.
علاوه بر انواع بیماری های ستون فقرات که به آنها پرداختیم برخی بیماری های نادر نیز وجود دارن که باعث درد و آسیب به ستون فقرات میشوند مانند سندرم دم اسب و سیرنگومیلی.
سندروم دم اسب یا سندروم یا کادا اکینا: Cauda equine
اعصابی که از ستون فقرات شما در پشت کمر منشأ میگیرند به مغز شما در کنترل پاها و ارگانهای دیگر لگن کمک میکنند. فتق دیسک مهرهای، شکستگی یا سایر مشکلات میتواند بر این گروه از اعصاب که دم اسب نام دارند فشار ایجاد کند و این بیماری نادر اما خطرناک را ایجاد میکند. برای برطرف کردن مشکلات حسی حرکتی و یا کنترل مثانه و روده نیاز به جراحی فوری وجود دارد.
سیرگنومیلی Syringomyelia:
در موارد نادر، کیسهای پر شده با مایع به نام کیست میتواند در نخاع شما شکل بگیرد. این مشکل میتواند وقتی که بافت مغزی از جمجمه شما به نخاع فشار میآورد یا در آسیب یا تومور اتفاق بیفتد. سیرنگومیلی ممکن است مشکلات خاص ایجاد نکند اما اگر کیست پیوسته در حال رشد باشد میتواند به نخاع آسیب بزند و نیاز به جراحی پیدا کند.

حال در ادامه این مقاله به روش های جراحی ستون فقرات میپردازیم.
روش های جراحی ستون فقرات
دیسککتومی یا میکرودیسککتومی:
در این جراحی فتق دیسک بین مهره ای برداشته میشود تا فشار بر روی عصب فشرده شده برداشته خواهد شد. عمل جراحی میکرودیسککتومی از جمله جراحی های حداقل تهاجمی ستون فقرات است.
لامینکتومی:
در این جراحی، صفحه نازک استخوانی پشت ستون فقرات یا لامینا برداشته می شود. این کار باعث افزایش فضای بین مجرای نخاعی و کاهش فشار انجام میشود.
لامینوتومی:
در این جراحی بخشی از قوس مهره لامینا که نخاع را می پوشاند توسط جراح برداشته میشود. در این جراحی میزان استخوان کمتری نسبت به جراحی لاینکتومی برداشته خواهد شد. روش های لامینکتومی و لامینوتومی از روش های جراحی رفع فشار هستند. در این روش های جراحی میزان فشردگی عصب های نخاعی توسط بافت رفع میشود.
فورامینوتومی:
در این روش جراحی بافت یا استخوان تشکیل شده گذرگاهی که ریشه های عصبی از نخاع منشعب میشوند و از ستون فقرات خارج میشوند، برداشته خواهد شد.
تعویض دیسک:
تعویض دیسک مصنوعی برای بیماران دیسک دژنراتیو شدید بسیار موثر نشان داده می شود. بیماری دیسک دژنراتیو بیماری که می تواند در کمر و گردن ایجاد و درد قابل توجهی ایجاد میشود. در این جراحی دیسک مصنوعی جایگزین دیسک آسیب دیده خواهد شد. این روشی، روشی جایگزینی برای جوش خوردن مهره ها استفاده خواهد شد.
جوش دادن مهره ها:
در این روش جراحی دو مهره با هم جوش داده می شوند. در این روش جراحی از ابزارهای خاص پیوند استخوان مانند میله، پیچ و غیره استفاده میشود. روش های مختلفی برای پیوند استخوان وجود دارد. روشهایی مانند پیوند استخوان خود فرد و پیوند استخوان فردی دیگر. جوش دادن مهره با رویکردهای مختلفی انجام میشود.
عمل های جراحی ALIF, PLIF, TLIF, LIF
این عمل جراحی مربوط به جوش خوردن مهره های کمری است که از آن برای تثبیت مهره های ستون فقرات و از بین بردن حرکت بین استخوان ها استفاده خواهد شد.
• جوش خوردن مهرههای کمری جلویی
• جوش خوردن مهرههای کمری عقبی
• جوش خوردن بین مهرهای کمری که در روند این روش جراحی روزنه ای در ناحیه موردنظر ایجاد میشود.
• جوش خوردن بین مهرهای جانبی که با اجرای رویکرد کم تهاجم قسمت جانبی بدن مورد جراحی قرار میگیرد
جراحی ستون فقرات با حداقل تهاجم (MIS)
جراحی ستون فقرات با حداقل تهاجم (MIS) اولین بار در دهه ۱۹۸۰ انجام شد، اما اخیرا پیشرفت های سریع در آن رخ داده است. پیشرفت های فن آوری، جراحان ستون فقرات را قادر به انتخاب بیمار و درمان مجموعه ی در حال تحول از اختلالات ستون فقرات، مانند بیماری دژنراتیو دیسک، فتق دیسک، شکستگی ها، تومورها ، عفونت ها، بی ثباتی و بدشکلی می کند.
MIS به منظور درمان اختلالات ستون فقرات با دخالت کمتر در عضلات ایجاد شد. این می تواند منجر به بهبودی سریع تر، کاهش مقدار خون از دست رفته در عمل و سرعت بازگشت بیمار به عملکرد طبیعی شود. در برخی از روش های MIS، که به “جراحی سوراخ کلید” نیز معروف است، جراح از یک اندوسکوپ کوچک استفاده می کند که دوربینی به انتهای آن وصل شده است. این اندوسکوپ از طریق برش کوچکی وارد پوست می شود. دوربین، نمای درون بدن را برای جراحان فراهم می آورد و امکان دسترسی به منطقه آسیب دیده در ستون فقرات را امکان پذیر می کند.
ریسک های احتمالی عمل جراحی:
مشابه هر عمل جراحی، اعمال جراحی ستون فقرات نیز می توانند با ریسک هایی مواجه باشند. لازم به یادآوری است که اینها تنها احتمالاتی هستند که اطلاع از آنها برای بیماران الزامی است چرا که گاه در رفع و یا جلوگیری از بروز برخی اتفاقات موثر واقع می شوند.
مهمترین آسیب هایی که در حین جراحی های ستون مهره میتوانند ایجاد شوند آسیب به ریشه های عصبی است که از نخاع خارج میگردند. بر حسب اینکه چه ریشه های عصبی آسیب میبینند علائم ایجاد شده متغیر است. وقتی اعصابی که به روده و مثانه میروند آسیب میبینند بیمار ممکن است کنترل ادرار یا مدفوع خود را از دست بدهد. آسیب به اعصابی که به اندام های تناسلی میروند ممکن است موجب بروز اختلالاتی مانند ناتوانی جنسی در فرد شوند. آسیب به اعصاب حسی میتواند موجب بروز درد اندام، بی حسی، گزگز و مورمور شده و آسیب به اعصاب حرکتی میتواند موجب ضعف در یک یا چند عضله اندام گردد.
از دیگر آسیب های محتمل می توان به هماتوم اشاره کرد. هماتوم به معنای تجمع خون در یک محل است. ممکن است به علت ادامه خونریزی از یک رگ، خون زیادی در اطراف یک عصب جمع شده و فشار این تجمع خونی موجب اختلال در کارکرد عصب شود.

بعضی از عوارض جراحی های ستون مهره در اعمال جراحی خاصی دیده میشوند. بطور مثال ممکن است لازم شود تا در اطراف مهره ها پیوند استخوان صورت گیرد. این استخوان پیوندی را معمولا از ناحیه لگن میگیرند. گاهی اوقات ممکن است لگن بیمار در ناحیه ای که از آن استخوان گرفته اند تا چند ماه درد داشته باشد.


